膵臓がん(膵癌)の診断法を医師が解説:その検査は何のため?

がんの疑いがあるとき、たとえばCTやMRI、血液検査など、色々な検査をします。
検査だけで2週間(あるいは、それ以上)かかる場合もあります。また、当然ですが、検査費用もかさみます。
もちろん、検査にはそれぞれ理由があるのですが、なかには「また検査?何のため?」と疑問に思う人がいるかもしれません。
今回は、膵臓がんを診断するための検査について、一般的な検査法とそれぞれの目的について解説します。
膵臓がんの確定診断に要する検査
膵臓がんの確定診断までの流れを下図に示します。
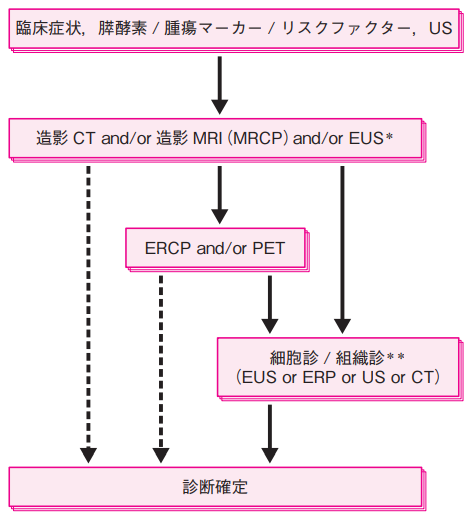
症状(腹痛、食欲不振、早期の腹満感、黄疸、体重減少、糖尿病新規発症、背部痛)、膵酵素(アミラーゼなど)の上昇、腫瘍マーカー、またはスクリーニングの腹部超音波検査(US)などで膵臓がんを疑った場合、まずは造影CT、造影MRI(MRCP)や超音波内視鏡(EUS)を行います。
必要に応じてERCPやPET(PET-CT)を追加します。
また、可能な限り、細胞診(さいぼうしん)や組織診(そしきしん)による病理診断を行うことが推奨されています。
これらの検査を組み合わせて膵臓がんを診断します。
膵臓がんの診断に使われる各種検査法

造影CT
膵臓がんの画像診断の中で、最も有用な検査が造影CTです。
造影CTは、病変の大きさ、位置や広がりだけでなく、造影効果によって病変の血流動態(血液の流れのパターン)を把握できることより、膵臓がんの質的診断に必須の検査です。
一般的に、膵臓がんの造影(ダイナミック)CTにおける典型的なパターンは、初期には正常膵実質に比べて造影効果が乏しく(黒っぽくなり)、その後、ゆっくりと造影効果が増強します(白っぽくなる)。
MRI(MRCP)
近年、3テスラのMRI導入によって描出能が向上したため、造影CTとほぼ同等の感度、特異度であると報告されています。
一般的にMRIで膵臓がんはT1強調画像で低信号、T2強調画像で等信号~軽度高信号を呈するといわれています。
また通常のダイナミックMRIではなく、拡散強調像(diffusion-weighted MRI)の膵臓がん正診率が高いと報告されています。
MRCP(MRI検査の一種で、胆のう・胆管・膵管を同時に描出する検査)では、腫瘍による膵管や胆管狭窄の評価が可能であり、ERCPよりも侵襲度が低いという利点があります。
超音波内視鏡(EUS)
内視鏡を使い、胃や十二指腸の中から直接、超音波をあてて行う方法です。
超音波内視鏡は消化管のガスの影響を受けることが少ないため、感度80~100%、特異度60~100%、正診率90%と高く、US、CT、MRCPでは描出されないような小さな膵臓がんも検出可能なことがあります。
またEUS-FNA(fine needle aspiration)による細胞診検査で確定診断が可能であり、優れた診断能を持つ検査です。
ERCP
内視鏡を使い、十二指腸乳頭から造影剤を注入し、膵管や胆管を直接造影する検査です。
ERCPは、CT、超音波検査などの他の検査において診断できない場合には施行されるべき検査ですが、時に急性膵炎などの合併症を伴うことがあります。
ほとんどの膵臓がんでは主膵管が狭くなったり、途絶えたり、分枝膵管の不正像などの所見がみられます。
また、ERCPは膵管、胆管の直接造影が得られるだけではなく、細胞診や狭窄病変に対するステント治療も同時に行うことができる優れた検査です。
PET(PET-CT)
膵臓の腫瘍が良性か悪性か鑑別に用いられており、その感度は約80~90%と高いとされます。
また、全身を一度にスクリーニングできることより、他の画像検査では診断困難な遠隔転移を診断することも可能です。
しかし、小さな膵臓がんや、微小な遠隔転移の診断においては限界があるため、ルーチンの検査とするには十分なコンセンサスは得られていません。
腫瘍マーカー
膵癌の検出感度は、CA19-9が70~80%、SPan-1が70~80%、Dupan-2が50~60%、CEAが30~60%、CA50が60%と報告されています。
進行がんを除くと陽性率は低いとされ、スクリーニングには適していません。
まだ研究段階ですが、新たな腫瘍マーカーとしてアポリポプロテインA2(apoA2)アイソフォーム、CEMIP(KIAA1199)、マイクロRNA、細胞外小胞(EV)などが報告されています。
細胞診・組織診
細胞診、組織診は感度、特異度ともに高く、膵臓がんと他の膵疾患との鑑別に有用です。
EUSガイド下の穿刺吸引細胞診(EUS-FNA)、生検、あるいはERCP下細胞診、膵管擦過細胞診などを行って細胞診・組織診による確定診断を行うことが推奨されています。
病期(ステージ)診断に要する検査
膵臓がんの病期分類(TMN分類)は、造影CT(MDCT)かつ・または造影MRI(拡散強調を含む)、さらに必要に応じてEUSで行うことが推奨されています。
肝転移や腹膜播種の評価にはPET、審査腹腔鏡(しんさふくくうきょう)を必要に応じて行います。
特に審査腹腔鏡は肝転移や腹膜播種の発見に有用であり、遠隔転移が否定できない症例に対して推奨されています。
治療(切除)後の経過観察
手術後の再発の検索や化学療法による治療効果判定には、術前(あるいは治療前)に上昇していた腫瘍マーカーの推移が有用です。
また、造影CTを術後2年間は3~6ヶ月おき、その後は6~12ヶ月おきに行い、最低でも術後5年間は再発の有無を評価します。
まとめ
膵臓がんの診断法には、画像検査(CT、MRI(MRCP)、EUSなど)と血液検査(腫瘍マーカー)があり、確定診断には細胞診または組織診が必要となります。
術後に経過観察では、(術前に上昇していた)腫瘍マーカーの推移や、定期的な造影CTで再発の有無をチェックします。
参考文献
日本膵臓学会膵癌診療ガイドライン改訂委員会(編):膵癌診療ガイドライン2016年版、金原出版、東京
応援よろしくおねがいします
いつも応援ありがとうございます。 更新のはげみになりますので、「読んでよかった」と思われたら クリックをお願いします_(._.)_!
↓ ↓ ↓ ↓ ↓ ↓


